27.03.2019 Алёна Машева Здоровье
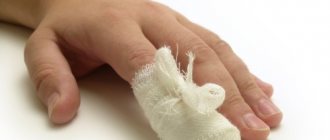
Руки женщины являются ее визитной карточкой. Они всегда на виду. Поэтому для большинства красоток еженедельный маникюр в салоне является обязательной процедурой. К сожалению, клиентки редко задумываются о том, что очередной поход к мастеру может закончиться плохо. Процедура способна стать причиной развития такой патологии, как подкожный панариций. Заболевание нередко приводит к удалению ногтя. А также провоцирует развитие еще более серьезных осложнений.
Гнойное воспаление пальца
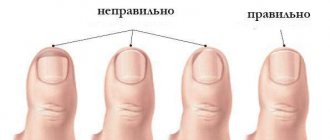
У самого основания ногтевой пластины находится небольшой участок живой кожи. Это эпонихий. Но большинство называет его кутикулой. Эта эпителиальная тонкая пленка окружает ногтевую пластину в районе лунки. Ее основная роль защитная. Тонкая кожица является барьером для инородных тел и бактерий. Благодаря кутикуле они не способны проникнуть внутрь ростковой зоны ногтя.
Обрезать эпонихий не рекомендуется. Если это делать, он начинает расти сильнее и становится более грубым. Похожий механизм можно наблюдать при образовании шрамов.
В том случае, если по каким-то причинам эпонихий повреждается, открываются ворота для инфекции. Чаще всего это происходит во время маникюра. Кроме этого, может наблюдаться во время игр у детей. В ткани проникают гноеродные микробы. Например: стафилококк или стрептококк. Иногда диагностируется и смешанная микрофлора.
В большинстве случаев локализация подкожного панариция происходит на ладонной поверхности. Тем не менее отек более заметен с тыльной стороны пальца.
Под кожей ладоней находятся очень плотные сухожильные тяжи. Они переплетаются с пучками соединительной ткани и создают ячейки. По своему строению они напоминают пчелиные соты. Каждая ячейка заполнена жиром. Такое строение способствует тому, что воспалительный процесс распространяется не по плоскости, а уходит вглубь. Это создает опасность для сухожилий, суставов и костей.
Воспалительный выпот, из-за перечисленных выше условий, находится под сильным давлением. Это провоцирует появление острой, пульсирующей боли. Скопление экссудата нарушает кровообращение. Происходит сдавливание сосудов, которое может привести к некрозу тканей.
Операция
Операция панариция на пальце в нашей клинике проводится в амбулаторных условиях, опытными хирургами с применением современных методик и высокотехнологичного оборудования. Различают два основных способа лечения панариция в виде операции:
- хирургическое удаление;
- удаление панариция лазером.
Оба метода заключаются во вскрытии гнойного образования под кожей или ногтевой пластиной и полном удалении гноя. После этого проводится санация раны антисептиком (в случае использования лазера края раны прижигаются).
Если ногтевая пластина отходит, то выполняется частичное или полное удаление ногтя на руке при панариции.
Факторы, увеличивающие риск развития панариция
Подкожный панариций пальца способен развиться только при условии проникновения инфекции в мягкие ткани. Чаще всего виновником патологии выступает стафилококк. Кроме этого, стать причиной развития заболевания может кишечная, грамположительная и грамотрицательная палочка; анаэробная неклостридиальная микрофлора; протей; гнилостная инфекция и стрептококк.
Медики говорят, что подкожный панариций пальца на руке наблюдается чаще всего у детей. А также у людей в возрасте от 20 до 50 лет. По статистике, 30% пациентов заболевают вследствие незначительных травм, которые они получают на производстве. В большинстве случаев инфекция локализуется на указательном, среднем и безымянном пальце правой руки.
Развитию инфекции способствуют следующие факторы:
- Сахарный диабет.
- Привычка грызть ногти или прикусывать кончики пальцев.
- Мытье рук с использованием химикатов или некоторых видов мыла.
- Иммунодефицитные состояния.
- Злоупотребление косметическими процедурами, которые могут травмировать ноготь или кожу пальца. Например: маникюр или педикюр.
- Авитаминоз. Подкожный панариций пальца нередко развивается у людей, которые вынуждены принимать лекарственные препараты с витамином А или его производными. Такие медикаменты могут негативно влиять на иммунитет.
- Химиотерапия.
- Красная волчанка, псориаз. А также другие хронические кожные заболевания.
- Прием иммунодепрессантов.
- Переохлаждение.
- Частое воздействие вибрации.
- Сосудистые заболевания конечностей.
- Внедрение инородного тела. Например, маленького камешка или щепки.
- Микоз стопы или ногтя.
- Гипергидроз.
- Ожог.
- Вросший ноготь.
Причины возникновения панариция
Развитию панариция кроме загрязнения кожи способствуют некоторые внутренние факторы организма:
- Воздействие на кожу различных раздражающих, химических веществ и металлов.
- Переохлаждение.
- Нередко повышенная склонность к развитию панариция имеется при некоторых общих заболеваниях: сахарный диабет, недостаточность витаминов, изменения в обмене веществ и работе иммунной системы.
При этих состояниях нарушается питание тканей и их кровоснабжение. Поэтому болезнетворному микроорганизму легче проникнуть через микротравмы на коже пальцев рук и ног.
Наиболее часто панариций вызывают стафилококки. Реже к его развитию приводят стрептококки, протей, синегнойная палочка и другие микроорганизмы.
Проникает инфекция через мелкие колотые раны на ладонной поверхности кожи пальца о рыбью кость, металлическую стружку, древесную щепу. Или через ссадины, трещины кожи, небольшие ожоги, ранения при маникюре и другие мелкие раны.
Поскольку раны мелкие, то больные зачастую не обращают на них внимания, не обрабатывая вовремя. А, учитывая особенности строения кожи и кровоснабжения кисти, небольшой раневой канал закрывается очень быстро. Поэтому инфекция остается в ране, приводя к образованию воспалительной жидкости (гноя).
Жидкость, не имея возможности вытечь из раны наружу, устремляется вглубь по перемычкам подкожно-жирового слоя. Она вовлекает в воспалительный процесс мышцы, связки, сухожилия и их влагалища, суставы, кости. В зависимости от места возникновения и пути распространения воспалительного процесса выделяют несколько видов панариция.
Классификация
Подкожный панариций (код по МКБ 10 L03.0) медики отнесли к частной форме целлюлита. В зависимости от месторасположения воспаления и характера поражения, различают несколько видов патологии:
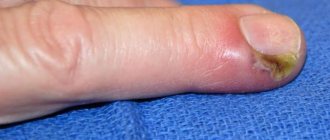
- Кожная. Это самая легкая, поверхностная форма. Гнойник локализуется в толще кожи. По внешнему виду напоминает волдырь. Иногда можно рассмотреть полость с гноем желтого цвета и примесями крови. Вокруг очага наблюдается гиперемия.
- Подкожный панариций. Именно эта форма встречается чаще всего. Как правило, воспаление сосредотачивается на ногтевой фаланге. Со временем может распространяться и на другие. Палец припухший. Может отмечаться некроз и гнойное расплавление клетчатки. Подвижность пальца ограничена. Боль резкая и пульсирующая. Возможно повышение температуры тела. В том случае, если консервативное лечение не дает результатов, требуется вскрытие подкожного панариция. Его необходимо срочно проводить после первой бессонной ночи пациента. Правильно определить точку наибольших патологических изменений ткани помогает пальпация.
- Паронихий. Воспаление ногтевого валика. Это заболевание могут провоцировать заусенцы. Валик становится болезненным, краснеет и припухает.
- Подногтевой панариций. Причиной развития может стать заноза, колотая рана или гематома. Нередко он является результатом развития паронихия. Валик припухает. При нажатии на него может выделяться гной.
- Костный. Различают первичный, который развивается вследствие колотых ран. При условии, что повреждается надкостница. Вторичный возникает как осложнение подкожного. При этой патологии температура тела больного может повысится до 40 градусов. Отмечается озноб и сильная головная боль. Деструктивные изменения в фалангах могут быть обнаружены на рентгенограмме на 10 день болезни. В том случае, если в течение 48 часов консервативное лечение не дает результата, требуется хирургическое вмешательство.
- Суставный. Развивается веретенообразный отек, гиперемия и боль в пальце. Сначала инфекция поражает мягкие ткани. Постепенно она затрагивает хрящи и поверхности межфаланговых суставов. Разрушение связок может провоцировать появление хруста и патологической подвижности.
- Сухожильный. Считается наиболее опасной формой. Причиной развития этой патологии может стать подкожный панариций. А также занесение инфекции через прокол. Гнойное воспаление поражает сухожилия и их соединительные оболочки. Требуется немедленное вмешательство опытного хирурга.
Все перечисленные виды диагностируют как по отдельности, так и в комбинации. Чаще всего больных поражает подкожная форма. Если пациент игнорирует проблему, патология начинает прогрессировать. В этом случае она несет реальную угрозу здоровью и даже жизни.
Виды панариция
Кожный панариций возникает с тыльной стороны пальца (возле ногтя). Гной скапливается под кожей и образует пузырь. Кожа вокруг него может сильно покраснеть. Боли при этом виде заболевания очень слабые, иногда может возникать жжение. Через некоторое время пузырь увеличивается, а это значит, что болезнь прогрессирует и распространяется глубже в ткани.
Околоногтевой панариций возникает на околоногтевом валике. Сначала воспаление проявляется у края ногтевой пластины. Если воспаление не лечить, то оно распространится дальше.
Подногтевой панариций встречается немного реже. Гной в этом случае скапливается под ногтевой пластиной. Это может быть результатом распространения гноя по пальцу или просто ранки в месте, где срастается ноготь с пальцем.
Когда воспаление начинается на поверхности пальца с ладонной стороны, оно называется подкожный панариций. С этой стороны кожа гораздо плотнее и гной не может выйти на поверхность. Из-за этого процесс воспаления уходит вглубь и может дойти до кости.
Костный панариций выражается в поражении воспалением кости. Это может быть из-за открытого перелома, когда инфекция попадает непосредственно в кость, а может быть последствием запущенного панариция предыдущих форм.
Суставной панариций чаще всего поражает сустав первой фаланги. Он также может возникнуть из-за травмы или длительных гнойных процессов в тканях пальца. Больной чувствует боль в пальце при пальпации или движении.
Последствием суставного панариция может стать костно-суставной панариций. Он затрагивает суставные концы фаланг пальцев. При этом сухожилия остаются целыми.
А вот при сухожильном панариции (или тендовагинит) затрагиваются уже сухожилия. Это приводит к нарушению функции кисти. При этом палец находится в согнутом положении и больной чувствует сильные боли. Костная, суставная, костно-суставная и сухожильная формы заболевания считаются глубокими (тяжелыми) и требуют хирургического вмешательства.
Существует несколько видов панариция
Панариций бывает не только на пальцах рук, но и на ногах. Панариций пальца ноги, по сути, выглядит так же, как на руках. К счастью, заболевание можно легко обнаружить. При панариции на ноге возникает припухлость и воспаление возле ногтя, больной чувствует боль.
Вероятность развития панариция у детей даже выше, чем у взрослых. Ведь дети не так заботятся о гигиене. А самые маленькие могут получить панариций из-за неаккуратно срезанных ногтей. К тому же у детей защитные функции организма развиты хуже, чем у взрослых и различным инфекциям развиваться легче.
Стадии
Подкожный панариций пальца на руке имеет три стадии развития. Точно определить ее может только врач. От этого зависит тактика лечения, которую он выберет. Первая стадия нередко протекает бессимптомно. Инфекция проникает в мягкие ткани и начинает размножаться. Единственное, что может почувствовать больной, это зуд в месте проникновения бактериальной флоры.
Во второй стадии, в пораженной ткани начинают скапливаться клеточные элементы с примесью лимфы и крови. В составе воспалительного инфильтрата находятся лимфоциты, гистиоциты, эритроциты. А также лимфоидные и плазматические клетки. Ткани отекают. Пациент чувствует сильную боль.
В третьей стадии происходит абсцедирование. Наблюдается расплавление воспаленных тканей. Образуется полость, в которой скапливается гной.
Консервативная терапия эффективна в первой и второй стадии. Под контролем врача лечение можно осуществлять и в домашних условиях. Но в том случае, если образовался абсцесс, потребуется хирургическое вмешательство. В третьей стадии консервативное лечение уже неэффективно.
Симптомы
Первая стадия панариция обычно протекает бессимптомно. В дальнейшем признаки патологии начинают постепенно проявляться и усиливаться. К основным симптомам этого заболевания относятся:
- Гиперемия и отек.
- Недомогание.
- Субфебрильная температура.
- Чувство распирания в пальце.
- Болезненность при пальпации в месте воспаления. Чаще всего неприятные ощущения усиливаются в ночное время. Пульсирующая боль почти всегда сопровождает подкожный панариций. Лечение в этом случае требуется незамедлительно.
- Локальное повышение температуры.
- Снижение двигательной функции фаланги.
- Увеличение лимфатических узлов.
- Головная боль.
- В тяжелых случаях наблюдается сильная интоксикация. Больной может страдать от головокружения и тошноты.
Диагностика
Резкая пульсирующая боль, покраснение и отечность при поверхностных формах панариция позволяют незамедлительно поставить диагноз и начать лечение. При вовлечении в патологический процесс глубоких тканей – костей, суставов и сухожилий диагностика затрудняется размытостью клинической картины и отсутствием характерных симптомов. Для уточнения диагноза и получения достоверных данных о локализации болезни используют рентгенографию.
Интенсивные боли и отечность, появившиеся в самом начале болезни не имеют четкого отражения на рентгеновских снимках – бездушный аппарат регистрирует лишь явные изменения твердого остова пальца. Поэтому зачастую проходить процедуру приходится повторно с интервалом в 1-2 недели.
Возможные осложнения
Лечение подкожного панариция пальца затягивать нельзя. Оно должно проводиться незамедлительно под контролем врача. Если пациент игнорирует первые симптомы патологии и затягивает с лечением, болезнь быстро прогрессирует. Консервативная терапия уже не способна помочь в третьей стадии.
Панариций — это не безобидное заболевание, как думают многие люди. Оно способно спровоцировать развитие следующих осложнений:
- Воспаление лимфатических сосудов и узлов.
- Сепсис.
- Воспалительное поражение мышц.
- Тромбоз сосудов. А также воспаление стенок вен.
- Остеомиелит.
- Гангрену пальца.
Гной способен распространиться на кисть и даже предплечье. Такое состояние несет уже реальную угрозу для жизни больного. В этом случае может потребоваться ампутация пальца.
Прогноз
Если врачебная помощь была оказана на начальных стадиях заболевания – прогноз на полное выздоровление положителен. Если же воспалительный процесс прогрессировал до второй или третьей стадии, даже после удачного иссечения нагноения двигательная функция пальца будет ограничена тугоподвижностью. Реже выявляются анкилозы.
Панариций на начальных стадиях может показаться безобидным покраснением, как после неудачно сорванного заусенца. Несмотря на это откладывать визит к врачу и заниматься самолечением нельзя. Поражение пальца требует квалифицированного лечения, а в некоторых случаях даже хирургического вмешательства.
Хирургическое лечение
Гнойные хирурги часто сталкиваются в своей практике с такой проблемой, как подкожный панариций. Операция назначается в случае, если заболевание перешло в третью стадию. Чаще всего хирург назначает операцию сразу после первой бессонной ночи пациента из-за сильной боли.
Процедура выполняется под общим обезболиванием или под проводниковой анестезией. Выполнять ее должен только опытный врач. В противном случае полностью купировать болевой синдром не удастся. Это может негативно сказаться на успехе операции. Пациенты, которые ранее проходили через подобную процедуру, хорошо помнят чувство боли. Они с ужасом ждут повторения этих ощущений. Нередко они даже отказываются от операции. Поэтому первоочередной задачей врача является полное обезболивание пораженного участка.
После того как анестезия начала действовать, врач приступает к хирургическому лечению подкожного панариция. Разрезы должны выполняться непосредственно над центром гнойно-некротического очага. Полость промывают. Для этого используется «Димексид», «Хлоргексидин» или «Фуросимид». Для оттока гноя устанавливают дренаж. Его изготавливают из маленького кусочка медицинской резинки.
Многие современные хирурги отказываются от использования дренажа. Во время операции они вырезают веретенообразную полоску подкожно-жировой клетчатки в пределах здоровой ткани. Такая открытая, кратерообразная рана заживает гораздо быстрее и не провоцирует развитие осложнений. Чего нельзя сказать про боковые разрезы, которым необходимо дренирование. По завершении операции накладывается повязка с «Левомеколем» или другим выбранным хирургом препаратом.
Во время реабилитации лечащий врач назначает прием антибиотиков. Повязку следует менять ежедневно. В первые дни используются мази, способствующие вытягиванию гноя. В дальнейшем применяются антибактериальные средства.
В период реабилитации могут быть назначены физиопроцедуры:
- Электрофорез.
- УВЧ.
- УФО.
Аптечные препараты
Консервативная терапия будет эффективна на первых стадиях развития патологии, если больной вовремя обратился к врачу. Скорее всего, оперативное вмешательство не понадобится. Доктор подтвердит диагноз и даст детальные инструкции о том, как лечить подкожный панариций с помощью лекарственных средств.
Лучше всего в борьбе с патологией себя зарекомендовали следующие препараты:
- «Азитромицин». Длительность лечения составляет три дня. Один раз в сутки больной должен принимать по таблетке, содержащей 500 мг действующего вещества. При необходимости доза может быть увеличена врачом.
- «Сумалек». Больной должен принимать по 0,5 г действующего вещества один раз в день. Длительность лечения определяется врачом.
- «Зиромин». Препарат позволяет вылечить панариций за три — пять дней. Рекомендуемая доза составляет 500 мг один раз в сутки.
- Ихтиоловая мазь. Это традиционное средство в борьбе с панарицием. Препарат способствует выходу гноя. Мазь используют для повязок, которые следует менять не реже трех раз в день.
- «Димексид». Перед применением препарат разводят водой в соотношении 1:4. Марлю пропитывают жидкостью и используют для компресса. Длительность процедуры составляет 40 минут.
- «Левомеколь». Мазь применяется для компресса. Препарат способствует очищению тканей от гноя. Кроме этого, уничтожает патогенную флору. «Левомеколь» используется для компресса, который накладывается дважды в день.
- Мазь Вишневского. Это одно из самых эффективных средств, способных вылечить подкожный панариций. Фото, сделанные пациентами, подтверждают, что отечность и гиперемия уменьшаются уже через несколько часов после начала лечения. Это происходит благодаря быстрому блокированию воспаления. Мазь способствует вскрытию гнойника и очищению раны. Ее применяют дважды в день для компрессов.
- Тетрациклиновая мазь. Это антибактериальное средство хорошо снимает боль, гиперемию и воспаление. Мазь применяется дважды в сутки, в течение десяти дней. Ее тонким слоем наносят на место воспаления. Для того чтобы усилить эффективность, тетрациклиновую мазь можно чередовать с цинковой.
- «Дермасепт» (гель). Стерильную марлевую салфетку пропитывают лекарственным средством и наносят на место воспаления. Дермасепт гель можно применять четыре разав день.
- Синтомициновая мазь. Препарат используется для повязки, которую накладывают на ночь. Количество мази, для одной процедуры, не должно превышать размер горошины. Лечение с использованием этого препарата не должно длиться дольше двух недель.
Народные способы
Многие рецепты народной медицины позволяют безболезненно устранить подкожный панариций. Лечение в домашних условиях должно осуществляться с согласия и под контролем врача. Это позволит избежать развития нежелательных эффектов.
К наиболее эффективным рецептам относятся такие:
- Восемь — десять зубчиков чеснока пропустить через пресс. Полученную кашицу залить стаканом горячей воды, температура которой составляет 80 градусов. Жидкость должна настаиваться в течение семи минут. Пораженный палец опускают в раствор на несколько секунд. Манипуляцию повторяют до тех пор, пока жидкость не остынет. Также можно применять ванночки с крошкой хозяйственного мыла, содой, медным купоросом, солью и чистотелом. Процедуру следует повторять трижды в день.
- Сок или мякоть листьев алоэ используется для компрессов.
- Масло касторовое подогревают на водяной бане до температуры 40 градусов. Марлевую салфетку пропитывают теплым средством и прикладывают к месту воспаления. Закрывают целлофаном и утепляют. Компресс оставляют на два часа.
- Четверть луковой головки и четыре зубчика чеснока пропускают через мясорубку. Полученную кашицу используют для компрессов.
- Сто грамм сырой свеклы измельчают на мелкой терке. Добавляют 50 г жирной сметаны. Полученную смесь прикладывают к пораженному месту и закрывают повязкой.
Медицинские препараты для лечения панариция
Медицинские препараты необходимы на всех стадиях развития подногтевого панариция, так как он спровоцирован гноеродными микробами. Без химических препаратов и антисептиков их подавить просто невозможно.
Ванночки
Эти процедуры осуществляют при условии, что воспалительный процесс только начинается, а боль еще слабовыражена.
Эффективен метод чередования:
- С марганцовкой (перманганат калия), которая выступает в роли сильного антисептика. Раствор делают слабенький. Температура воды тёплая. Палец выдерживают в растворе до получаса.
- С календулой, применяют готовую настойку на спирту. Она обладает противовоспалительным свойством. Разводят в теплой воде (100мл:10 мл). Время процедуры аналогичное.
- С эвкалиптом (спиртовая настойка). Подавляет рост золотистого стафилококка. Разводят в теплой воде (100мл:10мл). Время процедуры до получаса.
После последней ванночки, марлевую салфетку смачивают настойкой эвкалипта и прикладывают к очагу воспаления.
Лечение антибиотиками
При заражении гнойными микробами назначают антибиотики из группы пенициллинов.
Обычно это происходит при острой форме панариция, когда больной находится в пределах стационара и получает хирургическое лечение.
При грибковой инфекции рекомендованы противогрибковые лекарственные препараты.
Если болезнь протекает в лёгкой форме, то антибиотики для орального, внутривенного, внутримышечного применения не назначают. Они могут рекомендоваться только местно, в виде мягкой лекарственной формы.
Мазь
Тетрациклиновая, Левомиколь, Линкомицин — мази-антибиотики, которые действуют на гнойные микробы. После теплой ванночки, усиливающей поступление крови к очагу поражения, мазь наносят толстым слоем в виде аппликации. Плотно закрепляют бинтом.
Профилактика
Большинство людей начинает ценить свое здоровье только после того как заболеет. Женщинам сложно представить, что такая обыденная процедура, как маникюр, может стать причиной развития гангрены и потери пальца. К счастью, такие случаи довольно редкие. Тем не менее необходимо серьезно относиться к сохранению своего здоровья.
Профилактика всегда предпочтительнее лечения. Подкожный панариций пальца на руке относится к тем патологиям, которые довольно легко предупредить. Для этого достаточно придерживаться следующих правил:
- Всегда тщательно мыть руки с мылом.
- Обрабатывать перекисью или хлоргексидином любые, даже самые незначительные повреждения кожи. Закрывать ранки бактерицидным пластырем.
- Использовать индивидуальные инструменты для маникюра или посещать только проверенного мастера.
- При работе с землей всегда надевать резиновые перчатки, имеющие текстильную подкладку.
- Следить за состоянием кутикулы и не допускать появления заусенцев.
Источник: fb.ru